新型出生前診断(NIPT)と母体血清マーカーの特徴と比較
新型出生前診断(NIPT)と母体血清マーカーの特徴と比較

目次
新型出生前診断(NIPT)と母体血清マーカーの特徴
『出生前診断』とは、妊娠中から胎児の染色体疾患や遺伝性疾患を調べられる検査のことです。
今回紹介する新型出生前診断(NIPT)と母体血清マーカー検査は、その出生前診断の中でも『非侵襲的検査』に分類されます。つまり、どちらの検査も母親の『採血』で調べることができるため、母親や胎児への“リスクの低い検査”といわれています。
また、2つの検査は『非確定的検査』でもあり、それだけでは診断の確定をすることができない検査でもあります。
そこで今回は、その新型出生前診断(NIPT)と母体血清マーカーの特徴母体血清マーカー検査のそれぞれの特徴を説明し、2つの検査の違いについて解説していきます。
母体血清マーカーの特徴
まず、母体血清マーカーから見ていきましょう。
母体血清マーカー検査は、1994年に海外より導入された『出生前診断』であり、そのうちの『非侵襲的検査(非確定的検査)』の1つです。
母性血清マーカーは、初め血液中の2つの成分(AFP・hCG)を組み合わせた『ダブルマーカー検査』が普及し、その後3つの成分(AFP・uE3・hCG)を組み合わせた『トリプルマーカー検査』が登場、さらに2003年にトリプルマーカー検査にInhibinAを加えた『クアトロ検査』が開発されました。
今回は『クアトロ検査(クアトロテスト)』に沿って説明します。
【検査方法】
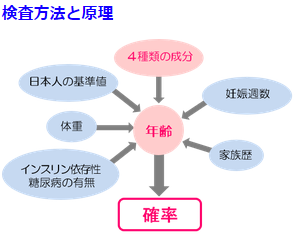
母体血清中の4つの成分(AFP・uE3・hCG・InhibinA)を測定し、胎児が21トリソミー(ダウン症候群)、18トリソミー(エドワード症候群)、開放性神経管奇形に罹患している確率を算定します。
また、『妊婦の年齢』や『妊娠週数』、『体重』、『家族歴』、『インスリン依存性糖尿病』の有無など様々な因子も含めて、それらの対象疾患の確率を調べます。
(兵庫県医科大学病院HPより)
【検査の時期】
妊娠15~18週頃
妊娠15週0日から21週6日まで検査することができますが、結果次第で羊水検査を受ける場合があるため、上記の期間が望ましいといわれています。(*羊水検査を受ける理由については以下で説明します)
【検査の対象疾患】
以下の3つの疾患を特定できます。
・21トリソミー(ダウン症候群)
・18トリソミー(エドワード症候群)
・神経管閉鎖不全症(二分脊椎、無脳症)
【検査精度】
ダウン症に対する感度*は80%
*感度:胎児に染色体異常がある場合、検査で「陽性」となる割合(陽性検出率)
【検査所要日数】
およそ1~2週間
【検査費用】
2~3万円
【検査後】
母体血清マーカーは非確定的な検査なので、検査後に陽性判定が出た場合、その結果を確定するために他の確定診断を受ける必要があります。
○21、18トリソミーの場合
→羊水検査や絨毛検査で確定診断を行う
○開放性神経管奇形の場合
→超音波検査などの画像診断、または羊水検査や絨毛検査で確定診断を行う
母体血清マーカーのメリット
母体血清マーカーのメリットは、
・採血でできるためリスクが少ない
・対象疾患に神経管閉鎖不全症が含まれる
・検査費用は他の検査に比べ安い
などがあります。
母体血清マーカーのデメリット
デメリットは、
・確定診断ではない
・検査結果が確率で出るため分かりにくい
新型出生前診断(NIPT)の特徴
次に、新型出生前診断(NIPT)について説明していきます。
新型出生前診断(NIPT : Non-Invasive Prenatal Testing:非侵襲的出生前診断)は、2011年度にアメリカで臨床検査が始まり、国内では2013年より臨床導入が始まりました。
母体血清マーカーと同様に、『非侵襲的検査(非確定的検査)』の1つです。
当院のNIPTに沿って説明していきます。
【検査方法】
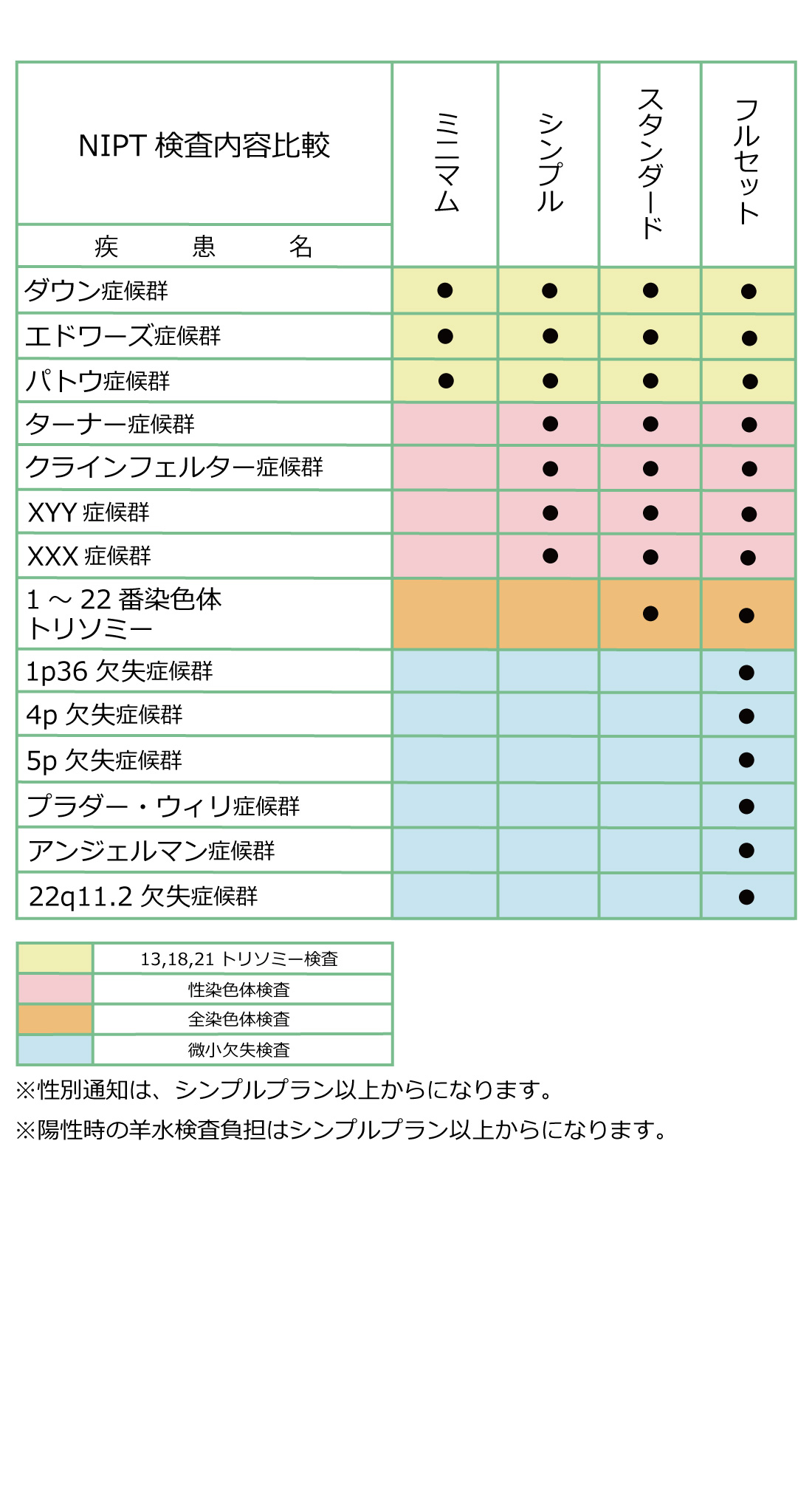
『母親の血液』に含まれる胎児のDNAを解析して行われます。母体の血液中のDNAは約10~15%が胎児由来であるため、採取した血液内から胎児のDNAの遺伝子配列を調べることで、『ダウン症(21トリソミー)』『エドワード症候群(18トリソミー)』『パト―症候群(13トリソミー)』などを特定できる他、さらに染色体の微細な欠失を検査することで、性染色体異常や微小欠失症候群などの様々な疾患を調べることができます。
【検査を受ける時期】
妊娠10週頃(当院では妊娠9週から可能)
【検査の対象疾患】
主に特定できる疾患は以下の3つです。
・ダウン症(21トリソミー)
・エドワード症候群(18トリソミー)
・パト―症候群(13トリソミー)
また、さらに追加で以下の疾患も調べることができます。
・性染色体異常(ターナー症候群、クラインフェルター症候群、XXX症候群、XYY症候群)
・全染色体
・微小欠失(1p36欠失症候群、4p欠失症候群、5p欠失症候群、プラダ―・ウィリー症候群、アンジェルマン症候群、22q11.2症候群)
【検査精度】
ダウン症に対する感度は99%
【検査所要日数】
最短6日、平均10日前後
【検査費用】
約18~23万円
【検査後】
陽性判定の場合、羊水検査や絨毛検査を行い確定診断をする必要がある。
新型出生前診断(NIPT)のメリット
NIPTのメリットは、
・採血でできるためリスクが低い
・妊娠早期にできる
・他の非侵襲的検査に比べ検査精度が高い
・染色体疾患、性染色体異常、微小欠失症候群など幅広い疾患を調べられる
があります。
新型出生前診断(NIPT)のデメリット
デメリットは、
・確定診断ではない
・検査費用が高め
などがあります。
新出生前診断(NIPT)と母体血清マーカー検査の比較
新型出生前診断(NIPT)と母体血清マーカー検査の違いを比べるために、それぞれの特徴を以下の表にまとめました。
| 非侵襲的検査 (非確定的検査) | ||
|---|---|---|
| 検査名 | 当院の新型出生前診断 (NIPT) | 母体血清マーカー 検査 |
| 検査方法 | 採血 | 採血 |
| 検査時期 | 妊娠9週以降 | 妊娠15~18週 |
| 検査の対象 | ダウン症 18トリソミー 13トリソミー 性染色体検査 全染色体検査 微小欠失検査 | ダウン症 18トリソミー 神経管閉鎖不全症 |
| 感度 | 99% | 80% |
| 検査費用 | 約18~23万円 | 約2~3万円 |
| メリット | 採血でできるためリスクが低い/妊娠早期にできる/他の非侵襲的検査に比べ検査精度が高い/幅広い疾患を調べられる | 採血でできるためリスクが低い/検査費用は他の検査に比べ安い |
| デメリット | 確定診断ではない/検査費用が高める | 確定診断ではない/検査結果が確率で出るため分かりにくい |
上の項目から順に見ていきましょう。
NIPTと母体血清マーカー検査は、両方とも『採血』でできるリスクの少ない検査です。
また、NIPTは、母体血清マーカーに比べ『妊娠9週』と妊婦さんの負担の少ない妊娠早期にできますが、母体血清マーカーは妊娠15~18週とNIPTより少し遅い時期になります。
対象疾患では、母体血清マーカーでは『3つの疾患のみ』ですが、NIPTでは『3つの染色体疾患』の他に『性染色体異常』『微小欠失症候群』などより幅広い疾患を調べることができます。
特に、母体血清マーカーの検査結果は「○○分の1の確率で染色体異常を認める」と示されるので、確率の解釈は人よって異なると思いますが、正直『分かりにくい』ということもデメリットとして挙げられます。
また、検査精度はNIPTではダウン症に対する『感度は99%』と、母体血清マーカーの『感度80%』に比べると高い割合で調べることが可能です。ただ、検査費用はNIPTでは『約20~30万円』と母体血清マーカー検査『約2~3万円』に比べると、高くなります。
さいごに、2つの検査のデメリットとして、『確定診断でない』ため、検査で陽性判定の場合は羊水検査や絨毛検査が必要になることが挙げられます。
まとめ
以上で新型出生前診断(NIPT)と母体血清マーカー検査の特徴を紹介していきました。
NIPTと母体血清マーカー検査は2つとも『リスクの低い』『確定診断ではない』という検査ですが、大きな違いとしてはNIPTは母体血清マーカーに比べると『検査費用』は高いですが、その分『検査精度』は高く信頼性のある検査といえるでしょう。そこで、検査を受ける判断として、それらの特徴を踏まえたうえでよく考えることが大切です。
なお、当院では豊富な知識を持つ認定遺伝カウンセラーによる無料相談を実施していますので、NIPTに関する相談やご質問がございましたらお気軽にお問い合わせください。
*キーワード:特徴
【参考文献】
・母体血清マーカー検査の歴史 小西 晶子 1 , 佐村 修 11東京慈恵会医科大学産婦人科学講座
https://webview.isho.jp/journal/detail/abs/10.11477/mf.1409208994
・兵庫県医科大学病院 産婦人科
https://www.prenatal-diagnosis.org/%E6%A4%9C%E6%9F%BB%E6%96%B9%E6%B3%95%E3%81%AE%E9%81%B8%E6%8A%9E/%E6%AF%8D%E4%BD%93%E8%A1%80%E6%B8%85%E3%83%9E%E3%83%BC%E3%82%AB%E3%83%BC%E6%A4%9C%E6%9F%BB/
・出生前診断 昭和大学医学部婦人科学講座(関沢明彦)
http://jsog.umin.ac.jp/70/jsog70/2-1_Dr.Sekizawa.pdf
・産婦人科診療ガイドライン 日本産婦人科医会に
http://www.jaog.or.jp/wp/wp-content/uploads/2017/01/img-31020320.pdf









この記事へのコメントはありません。